Il diabete è una malattia metabolica, caratterizzata da un aumento degli zuccheri nel sangue per un deficit della quantità e, spesso, dell’efficacia biologica dell’insulina, l’ormone che controlla la glicemia nel sangue sintetizzato dal pancreas.
Secondo la Società Italiana di Diabetologia è una patologia che colpisce sempre più persone. Infatti, gli italiani che ne soffrono sono circa 4 milioni.
È un trend negativo causato da diversi fattori, tra cui il generale invecchiamento della popolazione e uno stile di vita tipico delle società industrializzate. Infatti, l’incremento dell’introito calorico, la sedentarietà e l’obesità, hanno avuto un impatto notevole sull’aumento dei casi di diabete. Una corretta alimentazione e una costante attività fisica sono due fattori chiave per la prevenzione e la riduzione del rischio di ammalarsi.
Ma come ti accorgi di avere il diabete? Il più delle volte non ci sono particolari avvisaglie. Tra i sintomi più caratteristici, invece, ci sono una sete intensa (polidipsia), una frequente necessità di urinare in maniera abbondante (poliuria) e un aumento dell’appetito (polifagia).
Cos’è il diabete: definizione e significato
Il diabete è una malattia metabolica cronica caratterizzata dalla presenza di elevati livelli di glucosio nel sangue (iperglicemia) e causata da un’alterata quantità o funzione dell’insulina. L’insulina è l’ormone, prodotto dal pancreas, che permette al glucosio di penetrare nelle cellule e di utilizzarlo come fonte energetica. Quando questo meccanismo è “inceppato”, il glucosio si accumula nel flusso sanguigno.
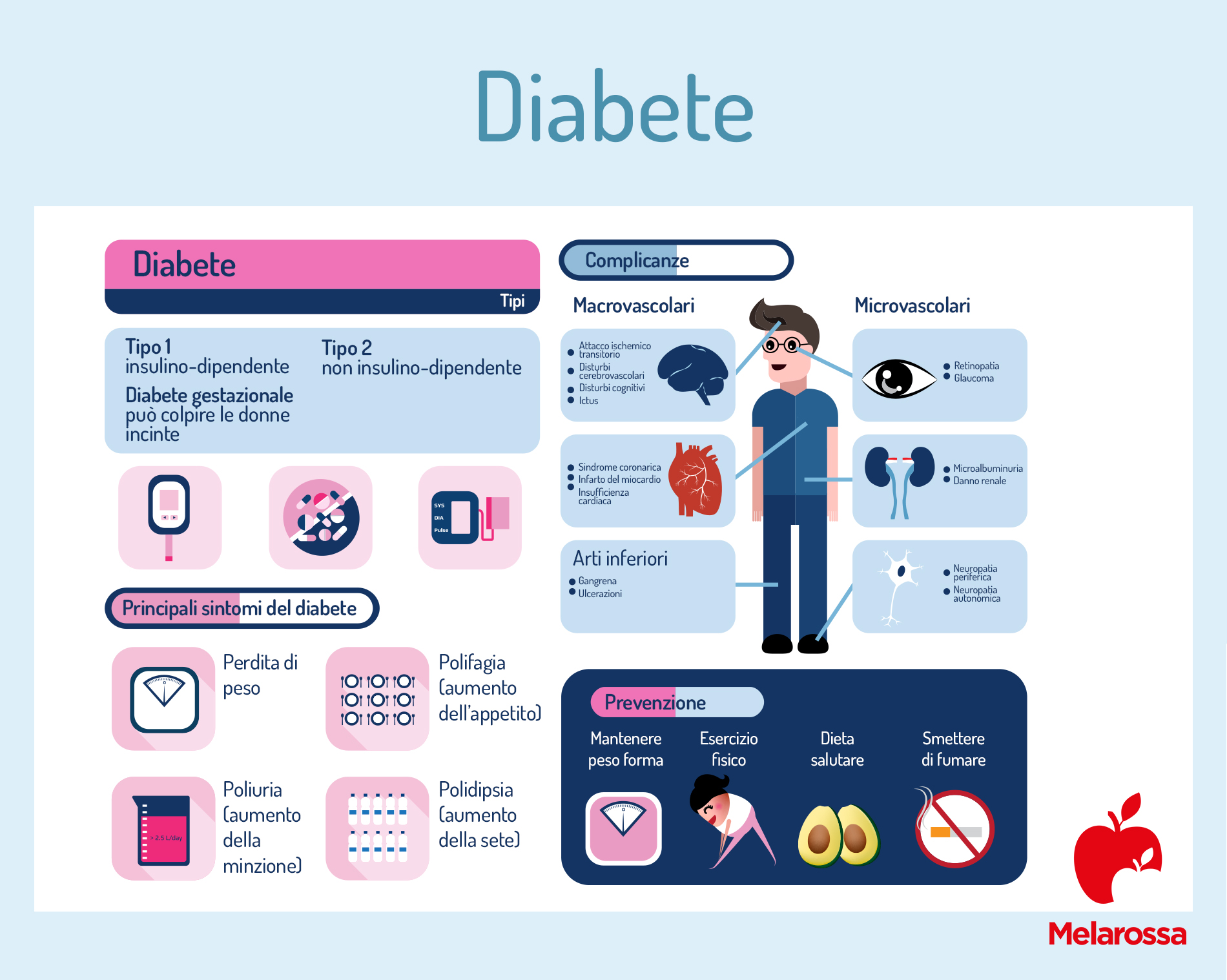
In realtà è una “famiglia” di patologie che comprende il diabete mellito e il diabete insipido. Il mellito, a sua volta, è classificato (rispetto alla scarsa produzione di insulina o l’incapacità delle cellule di utilizzarla) in:
- Tipo 1 (insulino dipendente).
- Tipo 2 (non insulino dipendente).
Il termine diabete fu coniato per la prima volta dal medico Areteo di Cappadocia nel I secolo d.C. In greco antico il verbo διαβαίνειν significa “attraversare”, richiamando il fluire dell’acqua, poiché uno dei sintomi tipici è proprio l’eccessiva produzione di urina. Nel Medioevo la parola fu “latinizzata” in diabètés.
Il suffisso mellito (dal latino mel: miele, dolce) è stato invece aggiunto dall’inglese Thomas Willis nel 1675, perché il sangue e le urine dei pazienti diabetici avevano un sapore dolce, caratteristica già conosciuta fin dall’antichità. Nel Medioevo, infatti, i medici potevano diagnosticare il diabete mellito assaggiando le urine dei pazienti. Occorrerà aspettare il 1812, quando si mise a punto il primo metodo per il dosaggio della glicemia.
Glicemia, insulina e il rapporto con i valori del diabete
La parola glicemia deriva dal greco antico: glukýs, “dolce” e haîma, “sangue”. La glicemia indica il valore della concentrazione di glucosio nel sangue. È uno zucchero fondamentale per il nostro organismo, poiché è un nutriente essenziale per tutte le cellule che lo assumono direttamente dal sangue.
Il glucosio è la più importante fonte di energia per l’organismo. Soltanto il sistema nervoso centrale ne consuma circa 180 g al giorno, così come i globuli rossi che consumano esclusivamente glucosio.
L’organismo è dotato di efficaci meccanismi fisiologici di regolazione per mantenere il livello glicemico in un “range” relativamente costante (70 a 100 mg a digiuno), indipendentemente dalla quantità di carboidrati assunti. Se la produzione di glucosio supera il fabbisogno immediato, una parte è immagazzinato sotto forma di glicogeno nel fegato e nei muscoli, come riserva energetica in caso di necessità.
Se, invece, la glicemia tende a scendere, interviene il glucagone, un ormone prodotto dalle cellule alfa della isole di Langerhans del pancreas che, legandosi ai recettori presenti sugli epatociti (le cellule del fegato), attiva la degradazione del glicogeno (glicogenolisi epatica), permettendo il rilascio di glucosio.
Se vuoi saperne di più, leggi il nostro approfondimento sulla glicemia.

Insulina
Il glucosio può circolare liberamente nel sangue, ma non può attraversare la membrana cellulare. In condizioni normali, per entrare nelle cellule, in particolare nel tessuto muscolare ed epatico, il glucosio ha bisogno dell’azione dell’insulina, un ormone che, come una chiave, permette il passaggio del glucosio dal sangue alle cellule. Si liberano poi alcune sostanze specifiche chiamate Glut (abbreviazione di Glucose transporter, trasportatori di glucosio) che costituiscono dei veri e propri canali per consentire una rapida e massiva entrata di glucosio nelle cellule.
Quindi, la principale funzione dell’insulina è favorire l’ingresso di glucosio nelle cellule, affinché possa essere utilizzato come materiale energetico.
Se vuoi saperne di più, leggi il nostro approfondimento sull’insulina.
Epidemiologia del diabete
Sono circa 422 milioni le persone che nel mondo soffrono di diabete mellito. Secondo l’Organizzazione Mondiale della Sanità (OMS), la prevalenza della malattia è in costante aumento negli ultimi decenni. Cresce soprattutto il diabete tipo 2, che rappresenta circa il 90% dei casi. Secondo i dati ISTAT 2020, invece, la prevalenza in Italia è di circa il 5,9%, pari a oltre 3,5 milioni di persone, con un trend in lento aumento negli ultimi anni. La prevalenza aumenta con l’età, fino ad arrivare al 21% nelle persone con età uguale o superiore a 75 anni.
È più frequente fra gli uomini rispetto alle donne (5,3% vs 4,1%) e nelle fasce di popolazione economicamente più svantaggiate per istruzione o condizioni economiche.
Caratteristiche e forme di diabete

Attualmente, secondo la classificazione dell’OMS, si distinguono due differenti tipologie principali di diabete: tipo 1 e tipo 2.
Queste due forme sono di gran lunga le più frequenti e riguardano la maggior parte dei diabetici. Accanto a queste, ne esistono tuttavia altri tipi:
- Gestazionale o gravidico.
- Insipido.
- Monogenico (MODY).
- LADA.
- Secondario.
Ci sono poi condizioni cliniche come il prediabete e il piede diabetico che, pur non inquadrandosi nella malattia vera e propria, sono comunque collegate al diabete.
Diabete di tipo 1
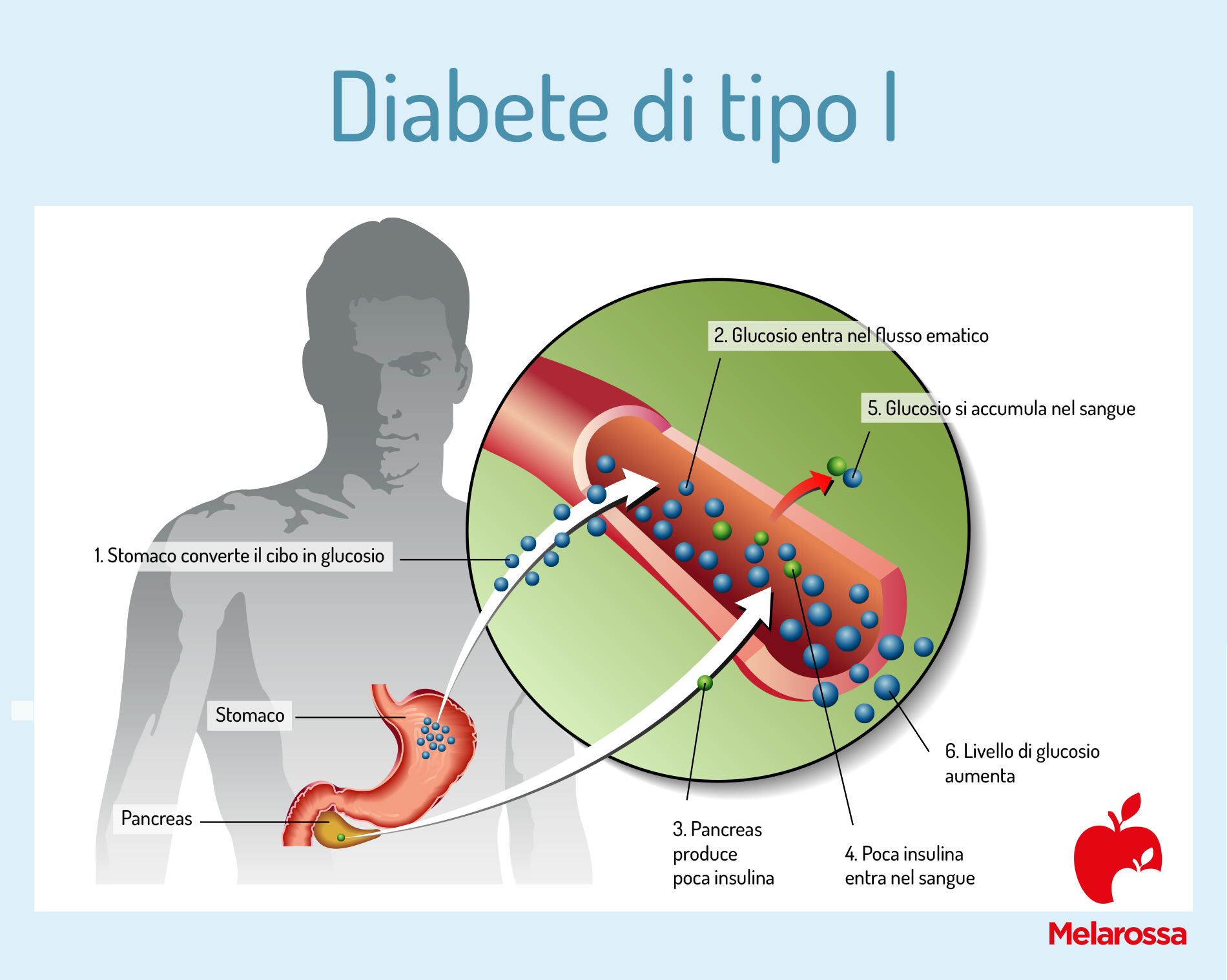
Riguarda circa il 10% delle persone con diabete e in genere si manifesta nell’infanzia o nell’adolescenza. Nel diabete tipo 1, il pancreas non produce insulina o ne produce troppo poca, per questo è necessario iniettarsi insulina ogni giorno e per tutta la vita. La malattia può insorgere rapidamente, in genere nei bambini e negli adolescenti, o più lentamente negli adulti.
La causa è ancora sconosciuta, ma una delle caratteristiche di questa forma è la presenza nel sangue di anticorpi diretti contro antigeni presenti a livello delle cellule che producono insulina.
Questa alterazione del sistema immunitario, che potrebbe essere legata a fattori ambientali (tra cui l’alimentazione o infezioni batteriche o virali) oppure genetici, determina una progressiva distruzione delle cellule del pancreas deputate alla sintesi dell’insulina. Quindi, l’insulina non può più essere prodotta, scatenando la malattia.
Se vuoi saperne di più, leggi il nostro approfondimento sul diabete di tipo 1.
Diabete tipo 2
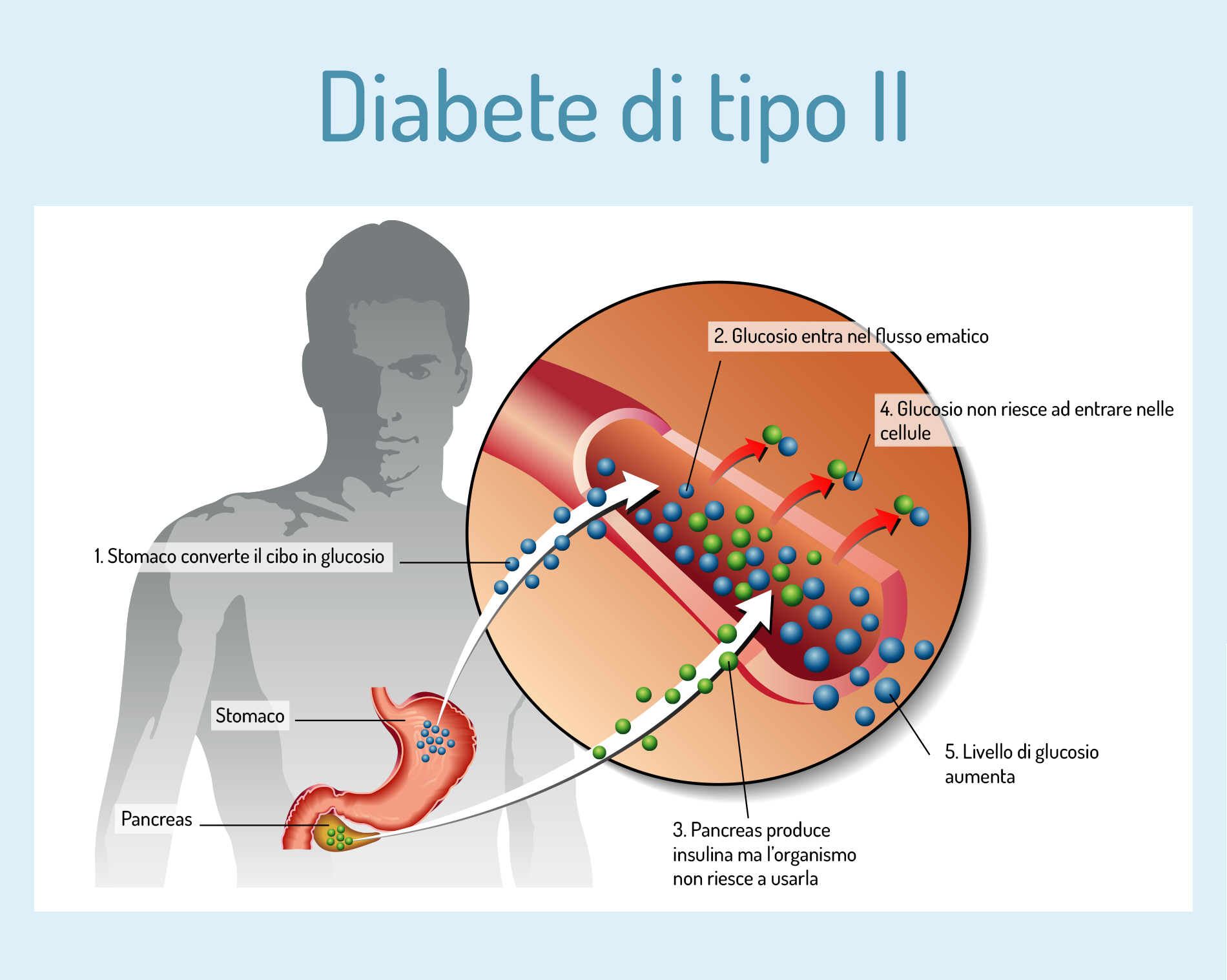
È la forma più comune di diabete e rappresenta circa il 90% dei casi, ma la causa resta ancora sconosciuta. In questo caso il pancreas è in grado di produrre insulina, ma le cellule dell’organismo non riescono poi a utilizzarla. Solitamente si manifesta dopo i 30-40 anni e sono parecchi i fattori di rischio associati alla malattia. Tra questi:
- Familiarità per diabete.
- Scarso esercizio fisico.
- Sovrappeso.
Infatti, per quanto riguarda la familiarità, circa il 40% dei diabetici di tipo 2 ha familiari di primo grado (genitori o fratelli) affetti dalla stessa malattia. Nei gemelli monozigoti, invece, la concordanza della malattia si avvicina al 100%, indicando una forte componente genetica.
Il diabete tipo 2 spesso non è diagnosticato per molti anni, poiché l’iperglicemia si sviluppa gradualmente. Quindi, all’inizio non si manifestano i classici sintomi della malattia. Generalmente la diagnosi avviene casualmente, esaminando le analisi del sangue eseguite per altri disturbi o patologie.
Il rischio di sviluppare il diabete aumenta con l’età, in presenza di obesità e con la mancanza di attività fisica. Saperlo consente di attuare strategie di prevenzione “primaria”, cioè interventi per prevenirne l’insorgenza e che si basano soprattutto sul cambiamento di stile di vita che comprende gli aspetti nutrizionali e l’esercizio fisico.
Se vuoi saperne di più, leggi il nostro approfondimento sul diabete di tipo 2.
Diabete gestazionale o gravidico
Si tratta di una condizione in genere diagnosticata per la prima volta durante la gravidanza. Si manifesta con sintomi poco evidenti, per questo spesso le donne non sanno di avere questa malattia.
È legato esclusivamente alla gravidanza, ma può essere una condizione predisponente al diabete di tipo 2.
La causa è un’alterazione del metabolismo del glucosio per cui, durante la gravidanza, si assiste a un aumento dei valori della glicemia. Colpisce circa il 6-7% delle donne in gravidanza ed è un disturbo che solitamente scompare dopo il parto.
Naturalmente non è da sottovalutare. Infatti, se non diagnosticato e trattato correttamente, potrebbe creare problemi nel momento del parto. Tuttavia, terapie specifiche e una corretta alimentazione permettono di tenerlo sotto controllo.
Se vuoi saperne di più, leggi il nostro approfondimento sul diabete gestazionale.
Diabete insipido
Il diabete insipido è una malattia piuttosto rara (colpisce circa 1 persona su 25.000 in tutto il mondo) caratterizzata da poliuria, cioè l’eliminazione di elevate quantità di urina. La maggior parte delle persone produce da 1 a 3 litri di urina al giorno, mentre chi soffre di diabete insipido ne può produrre fino a 20 litri giornalieri.
L’organismo quindi risponde all’eccessiva perdita di urina aumentando la sensazione di sete per ripristinare i liquidi persi (polidipsia). Si tratta pertanto di un’alterazione del meccanismo del bilanciamento idrico e le cause sono di origine ormonale.
Si verifica, nello specifico, una scarsa produzione dell’ormone antidiuretico (ADH o vasopressina), una sostanza che aiuta i reni e l’organismo a conservare la giusta quantità di acqua. Si forma nell’ipotalamo (una piccola ghiandola posta alla base del cervello) ed è immagazzinato nella ghiandola pituitaria, per poi essere immesso nel flusso sanguigno.
L’ADH serve quindi a diminuire la produzione di urina per evitare il rischio di disidratazione. Le conseguenze di un’alterazione nella sintesi di quest’ormone sono pertanto un’eccessiva formazione di urina, molto diluita, e una sete eccessiva.
Se vuoi saperne di più, leggi il nostro approfondimento sul diabete insipido.
Diabete MODY
La sigla MODY sta per Maturity-Onset Diabetes of the Young. Descrive una rara forma di diabete di tipo 2, caratterizzato da una iperglicemia familiare che esordisce in genere prima dei 25 anni.
Le cause sono genetiche e comportano un difetto nei meccanismi intracellulari di azione dell’insulina.
LADA
È una rara forma di diabete di tipo 1 detta LADA, Late Autommune Diabetes in Adults. L’origine è autoimmune e lentamente evolve in insulino-dipendenza.
Ha una comparsa tardiva e un decorso meno complesso, si può tenere sotto controllo anche senza terapia insulinica. Spesso è asintomatica e quindi il più delle volte è scoperta per caso.
Il trattamento mira al controllo dell’iperglicemia e alla prevenzione di eventuali complicanze.

Diabete secondario
Si chiama in questo modo perché deriva da patologie che contrastano la secrezione o l’azione dell’insulina. È quindi un tipo di diabete che insorge a causa di altre patologie, come obesità, pancreatite cronica, cirrosi epatica o Sindrome di Cushing. Può anche essere causato da interventi chirurgici al pancreas o dall’uso prolungato di alcuni farmaci.
Nella maggior parte dei casi, nella fase iniziale non dà alcun disturbo, né sintomi evidenti. A differenza delle altre forme di diabete, si può curare risolvendo la malattia primaria che lo ha scatenato.
Prediabete o intolleranza glucidica
Il prediabete non è una malattia vera e propria, ma una condizione reversibile. Infatti, le più recenti linee guida europee indicano questa condizione con un termine più corretto, cioè “intolleranza glucidica”. In questo modo si evidenzia che si tratta di una circostanza che non condanna necessariamente la persona a diventare diabetica. Pertanto è da considerarsi, più che una malattia, un fattore di rischio, non solo per il diabete ma anche per le malattie cardiovascolari.
Attualmente, la prevalenza globale del prediabete è compresa tra il 15 e il 25% tra gli adulti di età compresa tra 45 e 74 anni.
Se vuoi saperne di più, leggi il nostro approfondimento sul prediabete.
Piede diabetico
Il piede diabetico (o piede neuropatico) è una delle complicanze più diffuse del diabete. Si tratta di una patologia estremamente invalidante, che causa problemi a piede e caviglia.
Si manifesta con l’insorgenza di lesioni e ulcere nei piedi che, nei casi più gravi, possono portare anche all’amputazione dell’arto. È causato da una disfunzione del sistema nervoso (neuropatia) e di quello cardiovascolare (arteriopatia). Entrambe le condizioni sono dovute al diabete.
Se si è diabetici e/o in presenza di segnali sospetti, è molto importante consultare subito il proprio medico. Infatti, una diagnosi precoce del piede diabetico consente di intervenire rapidamente, evitando il peggioramento della patologia.
Se vuoi saperne di più, leggi il nostro approfondimento sul piede diabetico.
Sintomi comuni del diabete mellito

I sintomi dipendono molto dalla tipologia di diabete. Nel caso del diabete di tipo 1, in genere l’esordio è acuto, spesso associato a un episodio febbrile, con aumento della sete (polidipsia), aumentata quantità di urine (poliuria), sensazione di stanchezza (astenia), perdita di peso, pelle secca e aumentata frequenza di infezioni.
Nel diabete di tipo 2, invece, la sintomatologia è più sfumata e solitamente non consente una diagnosi rapida. Infatti, spesso la glicemia è elevata ma senza i segni clinici del tipo 1.
Tra i sintomi del diabete di tipo 1 più evidenti ci sono:
- Poliuria: aumento della quantità di urina emessa nell’arco delle 24 ore, sopratutto durante la notte.
- Polidipsia: aumento anomalo della sete; dipende dal sintomo precedente che causa un’eccessiva eliminazione di liquidi.
- Polifagia paradossa: crescita dell’appetito che, tuttavia, invece di causare un aumento del peso, provoca dimagrimento.
- Affaticamento e stanchezza.
- Vista offuscata.
A questi si aggiungono altri disturbi e sintomi che si sviluppano dopo l’insorgenza della malattia:
- Cefalea.
- Guarigione lenta delle ferite.
- Prurito.
- Tendenza a sviluppare infezioni.
- Irritabilità.
I sintomi del diabete di tipo 2 coincidono, in massima parte, con i sintomi del tipo 1.
L’unico sintomo non presente nel 2 è la polifagia. Un’altra differenza è che nel tipo 1 i sintomi hanno un esordio rapido e intenso; nel tipo 2 sono meno evidenti e si sviluppano lentamente nel tempo.
Se vuoi saperne di più, leggi il nostro approfondimento sui sintomi del diabete.
Cause e fattori di rischio del diabete
Le cause del diabete sono diverse e si distinguono anche per tipologia. Il diabete di tipo 1 è causato da una disfunzione del sistema immunitario che mette in atto una risposta auto-aggressiva nei confronti del pancreas.
Per il diabete di tipo 2, invece, le cause si devono a un insieme di fattori, tra cui familiarità, fattori ambientali, unitamente a stile di vita e abitudini alimentari.
Invece, i fattori di rischio per il tipo 1 non sono ancora del tutto noti. Sono diverse le ipotesi, come le infezioni da agente patogeno, che scatenerebbero il processo autoimmune in persone particolarmente predisposte geneticamente. Tuttavia non si escludono altre cause.
Per il tipo 2, i fattori di rischio sono più conosciuti e sono:
- Familiarità (in particolare genitori, fratelli o sorelle).
- Sovrappeso.
- Ipertensione arteriosa.
- Valori elevati di colesterolo e/o trigliceridi nel sangue.
- Precedente diabete gravidico.
- Sedentarietà.
In tutti questi casi, è consigliabile comunque consultare il proprio medico ed eseguire un test per la glicemia. Se i valori sono normali è meglio fare controlli periodici, almeno una-due volte all’anno.
Più precoce è la diagnosi, più efficace sarà la terapia.
Diagnosi del diabete mellito
La diagnosi di diabete si pone se sono presenti livelli eccessivamente elevati di glucosio nel sangue e se presenti sintomi come sete, diuresi o fame eccessive, oppure disturbi che possono essere complicanze del diabete, come frequenti infezioni o ulcere ai piedi.
Per valutare i livelli di glucosio nel sangue, basta un prelievo di sangue a digiuno la mattina. Si tratta di diabete se i livelli di glucosio nel sangue a digiuno sono superiori a 110 mg/dl.
Il medico può anche prescrivere la misurazione del livello di una proteina, l’emoglobina A1C (detta anche emoglobina glicata) nel sangue, che riflette la tendenza dei livelli di glucosio nel sangue.
C’è poi il test di tolleranza al glucosio orale, in cui si preleva un campione di sangue per determinare il livello di glucosio a digiuno. Successivamente si assume una soluzione contenente un’elevata quantità di glucosio. Nelle successive 2-3 ore si prelevano altri campioni di sangue che sono analizzati per stabilire se il glucosio aumenti in modo eccessivo.
Il diabetologo è lo specialista di riferimento per la diagnosi e cura del diabete, predisponendo il trattamento migliore a seconda delle tipologie.
Se vuoi saperne di più, leggi il nostro approfondimento sugli esami per il diabete.
Rimedi e trattamenti per il diabete mellito
Le terapie per il diabete cambiano a seconda del tipo di malattia diagnosticata, ma anche delle condizioni fisiche individuali.
In linea generale, per ogni tipo di diabete, l’alimentazione e l’attività fisica sono alla base del trattamento terapeutico. Nel tipo 1, l’unica terapia possibile è la somministrazione dell’insulina che il corpo non riesce a produrre, associata a un frequente autocontrollo quotidiano della glicemia.
Nel tipo 2, la cura si basa sul rispetto di una dieta equilibrata e su una regolare attività fisica.
Se non basta, il medico può prescrivere dei farmaci chiamati ipoglicemizzanti. Sono farmaci però che non possono essere usati nel caso del diabete gestazionale. Anche in questo caso, l’automonitoraggio glicemico deve essere quotidiano e frequente (da concordare con il proprio medico a seconda delle situazioni).
Invece, nel diabete insipido l’obiettivo terapeutico non è la riduzione della glicemia, ma la diminuzione della quantità di urina escreta. Il trattamento farmacologico quindi prevede una terapia ormonale di sostituzione.
Se vuoi saperne di più, leggi il nostro approfondimento sulle cure e terapie per il diabete.

Dieta per il diabete
La dieta per il diabete non è altro che un regime alimentare bilanciato, che predilige alimenti sani e considera i diversi abbinamenti per tenere sotto controllo la glicemia. Non occorre smettere di mangiare, ma imparare a scegliere gli alimenti giusti e funzionali all’organismo.
Quindi essere diabetici non vuol dire vivere una vita di privazioni, ma solo osservare delle regole specifiche, cominciando da una corretta alimentazione. Partiamo da 3 regole di base:
- Non saltare i pasti.
- Bilanciare i nutrienti.
- Stile di vita sano.
Inoltre, riveste una grande importanza anche considerare l’indice glicemico dei cibi che porti in tavola. Con indice glicemico, si intende la capacità di un determinato alimento che contiene zuccheri di innalzare la glicemia, a seguito della sua assunzione. Non tutti gli alimenti che contengono la stessa quantità di zuccheri la innalzano in egual misura, (questa capacità dipende anche dalle diverse metodologie di cottura e dagli abbinamenti), e pertanto questo è molto importante che sia a conoscenza di un diabetico, al fine di poter regolare le sue scelte alimentari.
Ad esempio, riso e pasta ne hanno più o meno lo stesso contenuto, ma gli amidi del riso si assorbono più facilmente, facendo salire l’indice glicemico.
Se vuoi saperne di più, leggi il nostro approfondimento sulla dieta per il diabete.
Rimedi per il diabete
I rimedi naturali per il diabete possono aiutare sia in fase di prevenzione, sia in fase di cura della malattia. Si tratta di estratti fitoterapici in compresse o capsule, ma anche di tisane e infusi, che possono favorire il controllo della glicemia.
Il diabete necessita prevalentemente di un trattamento farmacologico, oltre a un cambiamento del proprio stile di vita. In alcuni casi, tuttavia, come nell’iperglicemia “lieve” o nel prediabete, l’uso di rimedi naturali, associati a una dieta mirata e all’esercizio fisico, può comunque aiutare a controllare i livelli di glucosio nel sangue.
Se vuoi saperne di più, leggi il nostro approfondimento sui rimedi naturali per il diabete.
Diabete e sport
Come abbiamo detto più volte, un corretto stile di vita è alla base di ogni trattamento per il diabete. Ciò comprende ovviamente anche l’esercizio fisico. Inoltre, studi recenti hanno dimostrato come l’attività fisica sia fondamentale come forma di prevenzione della malattia, ma anche per tenerla sotto controllo nel caso sia già conclamata.
In passato si pensava che l’unico modo per tenere sotto controllo la malattia fosse una dieta rigida che prevedesse l’esclusione degli zuccheri.
Oggi, invece, si punta a educare a uno stile di vita corretto, che includa per prima cosa un’alimentazione sana e controllata, limitata in zuccheri semplici e grassi saturi e ricca in fibre. Questa però deve essere accompagnata dalla regolarità nei pasti e da un’adeguata attività sportiva.
Infatti, è stato dimostrato che l’esercizio fisico, insieme a una dieta che permetta una perdita di peso del 5%, diventa uno strumento di gestione del diabete molto efficace, insieme alla terapia farmacologica.
Se vuoi saperne di più, leggi il nostro approfondimento su attività fisica e diabete.

Complicanze del diabete mellito
Uno dei rischi del diabete è la possibilità di sviluppare delle complicanze, alcune delle quali possono diventare anche gravi se non gestite correttamente. L’iperglicemia, infatti, tende negli anni a causare danni a reni, cuore, occhi e sistema nervoso.
Inoltre, può comportare un aumento dei valori pressori per irrigidimento delle arterie.
Seguendo una dieta adeguata e il trattamento farmacologico prescritto e adottando un corretto stile di vita (che includa anche il controllo costante dei valori glicemici), è possibile comunque condurre una vita normale nonostante la malattia.
Solitamente, le complicanze del diabete sono legate alla durata della patologia e al compenso metabolico. In genere, possono verificarsi circa 10-15 anni dopo la diagnosi della malattia. Comunque, per ritardarle il più possibile o contrastarle, è indispensabile avere un ottimo controllo glicemico.
Se vuoi saperne di più, leggi il nostro approfondimento sulle complicanze del diabete.
Come prevenire il diabete
Se il tipo 1 non si può prevenire, il 2 sì, con alcune semplici regole di vita:
- Perdere peso se si è in sovrappeso.
- Mantenere la pressione e i livelli di colesterolo sotto controllo.
- Seguire una dieta corretta e bilanciata.
- Dedicarsi a una regolare attività fisica, anche moderata.
- Non fumare.
- Controllare annualmente la glicemia, se c’è familiarità.
- Evitare di eccedere nell’alcol.
Inoltre, se la diagnosi è accertata occorre:
- Assumere puntualmente i farmaci come da prescrizione medica.
- Eseguire controlli periodici degli organi “bersaglio” del diabete (occhi, reni, cuore, piedi).
- Esaminare quotidianamente, con attenzione, i piedi, anche tra le dita, dopo averli lavati con acqua tiepida e asciugati; è necessario verificare la comparsa di vesciche, piccole ferite o arrossamenti.
Fonti
- Associazione Diabetici Varese, Storia del diabete.
- Istituto Superiore di Sanità, Che cos’è il diabete.
- Ministero della Salute, Relazione al Parlamento 2021 sul diabete mellito.
- Ministero della Salute, Diabete mellito tipo 2, prevenzione.